Le cellule staminali mesenchimali: le ‘altre’ cellule del midollo osseo
Le cellule staminali mesenchimali (MSC) sono in grado di produrre diversi tipi di cellule del tessuto scheletrico, come ad esempio la cartilagine, le ossa ed il grasso. Gli scienziati stanno studiando in che modo le MSC possano essere adoperate nel trattamento delle malattie delle ossa e della cartilagine. La ricerca sulle MSC sta anche esplorando terapie per altri tipi di patologie, ma le basi scientifiche di queste applicazioni sono ancora in fase di accertamento e validazione.
Le cellule staminali mesenchimali (MSC) sono cellule staminali multipotenti che si trovano nel midollo osseo e sono importanti per produrre e riparare tessuti scheletrici come cartilagine, ossa e grasso del midollo osseo. Queste cellule non devono essere confuse con le cellule staminali ematopoietiche (del sangue), anch’esse risiedenti nel midollo osseo e che producono invece il nostro sangue.
Le cellule MSC sono soltanto una piccola porzione delle cellule presenti nel nostro midollo osseo, ma i ricercatori sono stati in grado di isolarle per poterle studiare.
Studi recenti suggeriscono che le MSC sono importanti per creare una nicchia o “casa” per le cellule staminali del sangue nel midollo osseo.
Si stanno sviluppando alcuni trattamenti a base di MSC per aiutare a riparare ossa e cartilagine, nel caso ad esempio di lesioni al menisco del ginocchio, o di danni accumulati a lungo termine che portano alla osteoartrite.
Alcuni studi stanno approfondendo risultati preliminari che mostrano come le MSC aiutino la formazione di nuovi vasi sanguigni in tessuti danneggiati. Questo potrebbe avere delle implicazioni significative nel trattare tessuti danneggiati da attacchi cardiaci o malattie.
I ricercatori stanno inoltre esaminando la capacità delle MSC di ridurre infiammazione, rallentare il progredire di malattie autoimmuni e prevenire il rigetto di trapianti.
La ricerca sulle cellule staminali è complessa, dettagliata, lenta e difficile. Risultati conflittuali nella iniziale (e attuale) ricerca sulle MSC ci ricordano che la ricerca sulle cellule staminali ha bisogno di tempo per dare risposte accurate.
Non è ancora perfettamente chiaro come sia possibile depositare le MSC con successo nei tessuti danneggiati del corpo.
Spesso, cellule MSC trapiantate sono rapidamente rimosse dal corpo, limitando quindi la loro abilità di essere utilizzate per trattamenti. I ricercatori stanno cercando di sviluppare metodi per trattenere le MSC in loco e indurle a sviluppare nuova cartilagine o tessuto osseo.
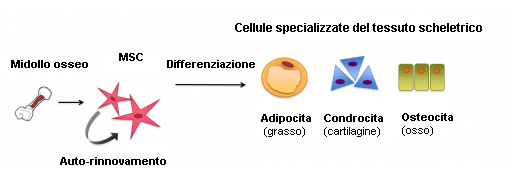
Le cellule staminali mesenchimali (MSC) sono un esempio di cellule staminali tissutali o “adulte”. Sono cellule “multipotenti”, cioè sono in grado di produrre diversi tipi di cellule specializzate del corpo, ma non tutti i tipi. Le MSC producono le diverse tipologie di cellule che compongono il tessuto scheletrico. Possono ad esempio differenziarsi, o specializzarsi, in cellule della cartilagine (condrociti), cellule ossee (osteoblasti) e cellule del grasso (adipociti). Ciascuna di queste cellule specializzate possiede forma, strutture e funzioni specifiche, ed ognuna appartiene ad un particolare tessuto.
Alcune ricerche in fase iniziale sembrano suggerire che le MSC potrebbero essere in grado di differenziarsi anche in tipi cellulari che non appartengono al tessuto scheletrico, come cellule nervose, cellule del muscolo cardiaco, cellule del fegato e cellule endoteliali che formano lo strato più interno dei vasi sanguigni. Questi risultati mancano tuttavia di conferma in studi più recenti. In alcuni casi sembra sia possibile che le MSC si siano fuse con cellule specializzate pre-esistenti, portando a conclusioni erronee sulla loro capacità di produrre particolari tipi cellulari. In altri casi i risultati erano un effetto artificiale dato dalle sostanze chimiche adoperate per coltivare le cellule in laboratorio.
Originariamente le MSC sono state identificate nel midollo osseo. Successivamente diverse fonti hanno avanzato l’ipotesi che possano esistere anche in molti altri tessuti umani, come il sangue derivato dal cordone ombelicale, il tessuto adiposo (grasso), ed i muscoli. Rimane da stabilire se le cellule in questi altri tessuti siano o meno davvero equivalenti, o simili, alle cellule staminali mesenchimali del midollo osseo.
Il midollo osseo contiene molti diversi tipi di cellule. Tra queste ci sono le cellule staminali del sangue (chiamate anche cellule staminali ematopoietiche; HSC) e una varietà di tipi cellulari diversi appartenenti alla categoria di cellule chiamate “mesenchimali”. Solo lo 0.001-00.01% circa delle cellule del midollo osseo sono cellule staminali mesenchimali.
Ottenere un mix di diverse cellule mesenchimali dal midollo osseo adulto a scopo di ricerca è abbastanza semplice. Ma isolare la minuscola frazione di cellule che sono cellule staminali mesenchimali è più complicato. Alcune cellule del mix possono, ad esempio, essere in grado di produrre tessuto osseo o tessuto adiposo, ma tuttavia non possedere tutte le proprietà tipiche delle cellule staminali mesenchimali. La sfida è quella di identificare e selezionare le cellule in grado sia di auto-replicarsi (produrre addizionali copie di se stesse), sia di differenziarsi in tre diversi tipi cellulari – l’osso, la cartilagine ed il grasso. Numerosi progressi sono stati fatti in questa direzione. Curiosamente, in questo caso, gli studi sull’uomo hanno gettato le basi per una serie di studi simili su modelli di topo. Entrambe queste tipologie di studi poi hanno converso nell’identificazione delle cellule staminali non-ematopoietiche (non del sangue) del midollo osseo (chiamate comunemente cellule staminali “mesenchimali”), come cellule staminali “scheletriche”. Questo termine risulta più appropriato, in quanto tutti i diversi tipi cellulari che queste cellule sono in grado di produrre, appartengono a quei tessuti che nel loro insieme formano lo scheletro (l’osso, la cartilagine, il grasso interno alle cavità delle ossa). Un’intrigante sviluppo suggerisce che le cellule “scheletriche” staminali possano fornire una “nicchia”, o “casa”, per gli altri tipi di cellule staminali: le cellule staminali ematopoietiche (del sangue). Entrambi i tipi cellulari vivrebbero così in stretto contatto l’uno con l’altro in prossimità dei vasi sanguigni del midollo osseo.
Non è ancora disponibile alcuna terapia che sfrutti le MSC. Tuttavia il loro potenziale utilizzo in ambito clinico è attualmente sotto esplorazione.
Riparare ossa e cartilagine
La capacità delle MSC di differenziarsi in cellule dell’osso, chiamate osteoblasti, ha portato al loro utilizzo in studi clinici, in fase iniziale, volti a valutare la sicurezza di potenziali metodiche per la riparazione ossea. Questi studi stanno esaminando possibili terapie per difetti scheletrici localizzati (danno limitato ad una particolare area dell’osso).
Altre ricerche si stanno invece concentrando sull’utilizzo delle MSC per la riparazione della cartilagine. La cartilagine ricopre le estremità delle ossa e consente a quest’ultime di scivolare l’una sull’altra all’interno delle articolazioni. Può essere danneggiata a seguito di un trauma improvviso, come una caduta, o come conseguenza di patologie di lunga durata, come ad esempio l’osteoartrite, una malattia delle articolazioni particolarmente dolorosa. La cartilagine non si autorigenera in seguito ad un danno. In caso di danno esteso la miglior terapia possibile è rappresentata da un intervento chirurgico, volto a sostituire l’articolazione danneggiata con una protesi (articolazione artificiale). Gli scienziati sperano che, poiché le MSC sono in grado di differenziare in cellule della cartilagine chiamate condrociti, se iniettate nei pazienti esse siano in grado di riparare e mantenere la cartilagine delle nuovearticolazioni. Inoltre i ricercatori stanno valutando la possibilità che una volta trapiantate le MSC siano in grado di rilasciare sostanze capaci di indurre le cellule del paziente stesso a riparare il danno.
Rimangono da superare numerosi ostacoli prima che questa terapia possa divenire realtà. Ad esempio, quando vengono trapiantate la maggior parte delle MSC viene rapidamente eliminata dal corpo. I ricercatori stanno studiando nuove tecniche per trapiantarle, come ad esempio sviluppando strutture tridimensionali, tipo intelaiature, (dispositivi medici trapiantabili) che imitino le naturali condizioni corporee dove le cellule sono richieste. Queste intelaiature ospiteranno le cellule e le incoraggeranno a differenziare nel tipo cellulare desiderato.
Riparare cuore e vasi sanguigni
Alcuni studi in modelli di topo suggeriscono che le MSC siano in grado di promuovere la formazione di nuovi vasi sanguigni in un processo chiamato neovascolarizzazione. Le MSC non producono direttamente nuove cellule dei vasi sanguigni , ma potrebbero essere in grado di promuovere la neovascolarizzazione in diversi modi. Ad esempio, potrebbero rilasciare proteine che stimolano la crescita di altre cellule dette precursori endoteliali – cellule che si sviluppano andando a formare lo strato più interno dei vasi sanguigni. Potrebbero anche “guidare” l’assemblaggio di nuovi vasi sanguigni a partire da cellule endoteliali preesistenti (quelle che rivestono i vasi sanguigni). Questi studi sugli animali hanno portato i ricercatori a sperare che le MSC possano offrire una strategia per riparare il dannodei vasi sanguigni causato da attacchi cardiaci o a malattie come l’ischemia critica degli arti inferiori. Al momento ci sono alcuni studi clinici che studiano l’uso di MSC su pazienti umani, ma non è ancora chiaro se i trattamenti saranno efficaci.
Malattie infiammatorie ed autoimmuni
In molti hanno riportato che le MSC sarebbero capaci di eludere l’identificazione da parte del sistema immunitario e potrebbero perciò essere trapiantate da un paziente all’altro senza alcun rischio di rigetto da parte dell’organismo. Tuttavia, queste osservazioni non hanno ancora trovato riscontro in studi successivi. Le MSC vengono rigettate come tutti gli alti tipi di cellule “non proprie”. E’ stato anche suggerito che le MSC possano rallentare la moltiplicazione delle cellule del sistema immunitario dell’organismo per ridurre l’infiammazione ed essere d’aiuto nel trattamento dei rigetti di trapianto e delle malattie autoimmuni. Anche in questo caso, però, mancano ancora prove certe e molte più prove devono essere raccolte per poter stabilire se le MSC possono davvero essere usate per questo tipo di applicazioni.
La Ricerca di nuove terapie che adoperino le MSC è ancora in stadio iniziale. Una buona dose di lavoro addizionale è quindi richiesta prima che questo tipo di terapie possa essere adoperato di routine nei pazienti. Queste potrebbero in principio sfruttare sia la capacità delle MSC di produrre tessuto scheletrico, sia la loro capacità di regolare la funzione delle cellule ematopoietiche e vascolari. Numerose domande rimangono aperte in relazione a come le cellule possano essere controllate, a come possano comportarsi una volta trapiantate nei pazienti, a come possano essere distribuite nella corretta collocazione per poter essere effettive, e così via. Studiando il funzionamento di queste cellule e le loro interazioni all’interno del corpo i ricercatori sperano in futuro di sviluppare nuove terapie sicure ed efficaci.
Questa scheda e’ stata creata da Clara Sanz Nogués e Mikey Creane e revisionata da Paolo Bianco.
Tradotta in italiano da Virginia Turati.
Foto delle MSC umane (imagine di copertina) ad opera di Marc Healy, NUI Galway. Diagrammi e fotografia delle MSC umane ad opera di Clara Sanz, Nui Galway. Immagini delle colorazioni di cellule MSC differenziate ed indifferziate: Clinical applications and biological characterization, Int J Biochem Cell Biol (2004) 36 (4): 568-584 con il benestare degli autori e di Elsevier.